Tumore, die in den Tracheobronchialwinkel oder die Carina eindringen, stellen aufgrund der Komplexität der Atemwegsrekonstruktion und des Managements eine Herausforderung dar. Die Karinalresektion, ein komplexes und aggressives Verfahren zur Behandlung dieser Tumoren, kann ein sicherer Ansatz für hoch ausgewählte Patienten in erfahrenen Zentren mit akzeptabler Morbidität und Mortalität und gutem Langzeitüberleben sein.
Hintergrund
Tumore, die in den Tracheobronchialwinkel oder die Carina eindringen, stellen aufgrund der Komplexität der Atemwegsrekonstruktion und des Managements eine Herausforderung dar. Der erste historische Bericht über eine rechte Trachealhülsenpneumonektomie stammt von Abbott, der 1950 über eine chirurgische Resektion der Carina, der Trachealwand und der kontralateralen Bronchialwand bei Patienten mit rechter Pneumonektomie berichtete. 1959 beschrieb Gibbon einen Patienten, der 6 Monate nach einer Resektion der distalen Luftröhre während einer rechten Pneumonektomie und einer Anastomose des linken Bronchus an der verbleibenden Luftröhre überlebte. In Europa wurde die Hülsenpneumonektomie erstmals 1966 von Mathey gemeldet, der zwei Fälle von Rechtshülsenpneumonektomie unter 20 Tracheal- und Tracheobronchialresektionen vorstellte, die über einen Zeitraum von 15 Jahren durchgeführt wurden. Im Jahr 1972 veröffentlichte Jens die erste große Serie von 17 Fällen von Trachealhülsenpneumonektomie bei fortgeschrittenem Bronchialkarzinom mit zwei intraoperativen Todesfällen und drei Langzeitüberlebenden.Andere Serien, die sich auf die Karinalresektion konzentrierten, wurden in den 1980er Jahren von verschiedenen Autoren veröffentlicht, jedoch blieben frühe und langfristige Ergebnisse unbefriedigend. Erst in den letzten Jahren berichteten einige Autoren über große Serien mit niedriger operativer Mortalität und akzeptablen Überlebensraten. Die Standardisierung der Anastomosetechniken und die Verfügbarkeit verschiedener Beatmungsmodalitäten wurden als Determinanten für das verbesserte perioperative Ergebnis mit einer deutlichen Verringerung der Mortalität (30% vor 1990) und der Morbiditätsraten anerkannt. Darüber hinaus war das erhöhte Langzeitüberleben im Laufe der Zeit wahrscheinlich auf die bessere Auswahl von Kandidaten für die Operation zurückzuführen.
Patientenauswahl
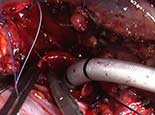
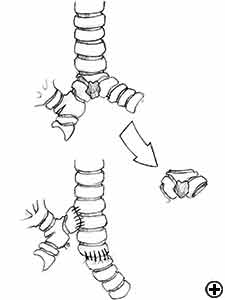
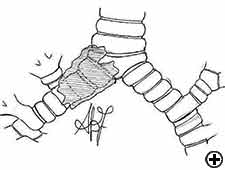
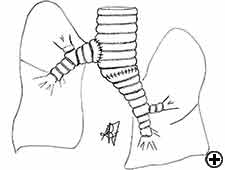
Die carinale Resektion ist ein komplexes und aggressives Verfahren zur Behandlung von Bronchialtumoren, an denen die Carina, der tracheo-bronchiale Winkel oder der distale Teil der Luftröhre beteiligt sind (Abbildung 1). Der Atemweg wird durch Anastomose des gegenüberliegenden Hauptbronchus (Trachealhülsenpneumonektomie) oder beider Bronchien (isolierte Carinalresektion) zur unteren Luftröhre rekonstruiert (Abbildung 2). Die häufigste Indikation für eine Hülsenpneumonektomie ist ein Tumor, der den Ursprung des rechten Hauptbronchus umfasst oder sich in die untere Luftröhre erstreckt. Die Pneumonektomie des linken Ärmels ist selten indiziert, da der linke Hauptbronchus erheblich länger ist als der rechte und im Falle einer karinalen Infiltration Der Tumor in der Regel auch in die Strukturen im Subaortenraum eindringt, was häufig eine Inoperabilität impliziert. Eine isolierte carinale Resektion und Rekonstruktion kann bei zentral gelegenen, niedriggradigen und kleinen Tumoren der Carina angewendet werden, die sich nicht bis zu den Hauptbronchien erstrecken. Die Retinalresektion stellt eine Herausforderung für Thoraxchirurgen und Anästhesisten dar, die mit dem anspruchsvollen intraoperativen Atemwegsmanagement verbunden sind, die Technik der anatomischen Rekonstruktion und das Risiko einer signifikanten postoperativen Morbidität, Mortalität und schlechtes Langzeitergebnis .
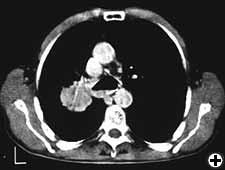
Figure 1A

Figure 2A

Figure 1B
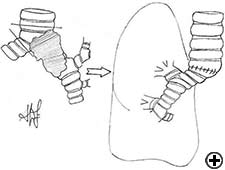
Figure 2B

Abbildung 1C

Abbildung 2C
Präoperative Beurteilung
Alle Patienten, die sich einer Retinalresektion unterziehen sollen, sollten eine vollständige medizinische Untersuchung erhalten, insbesondere auf Herz-Lungen-Funktion, Komorbidität und gleichzeitige Medikamente. Besondere Aufmerksamkeit sollte dem Vorhandensein einer Langzeitsteroidtherapie, Diabetes oder einer vorherigen mediastinalen Bestrahlung gewidmet werden. Die Lungenfunktion wird mittels Basal- und Belastungstests sowie arterieller Blutgasanalyse beurteilt. Bei Patienten mit einem FEV1 von weniger als 2 L sollte ein Beatmungs–Perfusions-Scan durchgeführt werden. Ein vorhergesagtes postoperatives FEV1 größer als 1 L wird als Cutoff verwendet, um die funktionelle Funktionsfähigkeit zu bestimmen.
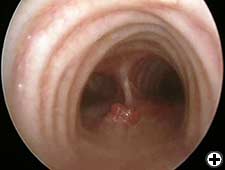
Die Herzfunktion wird bei allen Patienten anhand einer körperlichen Untersuchung, Elektrokardiographie und transthorakaler Echokardiographie beurteilt. Die radiologische Aufarbeitung umfasst eine Standard-Röntgenaufnahme des Brustkorbs, einen Ganzkörper-CT-Scan, eine Knochenszintigraphie und einen PET-Scan, sofern angegeben. Alle Patienten sollten einer starren Bronchoskopie (Abbildung 3) und manchmal einer virtuellen Bronchoskopie (Abbildung 4) unterzogen werden, um das Ausmaß der Invasion und die erforderliche Resektion genau zu beurteilen. Die Mediastinoskopie (bei malignen Tumoren), die zum Zeitpunkt der geplanten Resektion durchgeführt wird, kann nützlich sein, um potenziell beteiligte Lymphknoten zu entdecken, die mediastinale und extraluminale Ausbreitung des Neoplasmas zu bewerten und die prätracheale Ebene zu sezieren, die Beweglichkeit der oberen Luftröhre zu verbessern und das Risiko einer wiederkehrenden Verletzung des Kehlkopfnervs zu verringern.



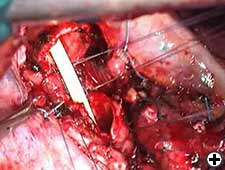
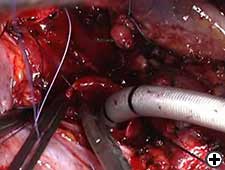
Operative Schritte
Anästhesie
Unter Vollnarkose wird der Patient durch einen linksseitigen Doppellumenschlauch beatmet, der während der Retinalresektion in die Luftröhre zurückgezogen wird. Der Anastomosenschritt kann während der Beatmung mit einem separaten sterilen Endotrachealtubus über das Operationsfeld, durch einen Hochfrequenzstrahlventilationskatheter (HFJV) (Abbildung 5) oder unter Verwendung eines kombinierten Modus durchgeführt werden. Die Verwendung von HFJV ermöglicht eine optimale Belüftung und Sauerstoffversorgung, was eine einfachere Platzierung einzelner Stiche mit größerer Genauigkeit ermöglicht. Darüber hinaus wird das Binden von Nähten durch Verwendung eines Katheters mit kleiner Bohrung erleichtert, wodurch die Notwendigkeit eines intermittierenden Entzugs und Wiedereinführens des Endotrachealtubus entfällt. Nach Abschluss der geplanten Rekonstruktion wird der Endotrachealtubus zuerst über der Anastomose positioniert, um auf Luftleckage zu testen, dann wird über die Nahtlinie hinausgeschoben und die Beatmung kann auf standardmäßige Weise erfolgen. Nach unserer Erfahrung ist ein kardiopulmonaler Bypass als Unterstützung bei dieser Art von Operation in der Regel nicht erforderlich. Bei einer Pneumonektomie der linken Trachealhülse sollte die Verwendung von CPB jedoch aus bestimmten Gründen angezeigt sein: Häufig ist eine wichtige Traktion der Gefäßstrukturen erforderlich, um Anastomosen durchzuführen, und die Beatmung der rechten Lunge kann schwierig sein. Darüber hinaus scheint die Verwendung von CPB das Risiko einer Krebsverbreitung nicht zu erhöhen.
Chirurgische Ansätze
Der chirurgische Ansatz kann je nach Art der geplanten Resektion variieren . Es gibt eine Vielzahl von rekonstruktiven Möglichkeiten für die Karinalresektion. Die Wahl zwischen ihnen hängt von der spezifischen Anatomie und Krankheit des Patienten ab. Der chirurgische Ansatz für die meisten Karinalresektionen ist eine rechte posterolaterale Thorakotomie. Mediane Sternotomie und Clamshell-Inzision für isolierte carinale Resektion und für linke carinale Pneumonektomie kann nützlich sein. Eine mediane Sternotomie bietet eine hervorragende Belichtung der Carina, erleichtert die Anastomose und führt zu weniger Schmerzen und Beatmungseinschränkungen als eine posterolaterale Thorakotomie. Darüber hinaus ermöglichen diese Ansätze die Durchführung einer bilateralen Hilusfreisetzung sowie eine bessere Kontrolle der relevanten Blutgefäße.
Nachteile des Sternotomie-Ansatzes sind Schwierigkeiten bei der Freisetzung von Parieto-Pleura-Adhäsionen sowie das Risiko einer hämodynamischen Instabilität während der Mobilisierung des Herzens. Aus diesen Gründen haben einige Autoren im Falle einer linken karinalen Pneumonektomie ein zweistufiges Verfahren mit einer standardmäßigen linken Pneumonektomie durch eine postero-laterale Thorakotomie vorgeschlagen, wobei der infiltrierte Bronchialstumpf als erster Schritt zurückbleibt, gefolgt von einer karinalen Resektion 3 bis 5 Wochen später durch einen rechtsseitigen Ansatz.
Rechte Trachealhülsenpneumonektomie
Der Zugang zur Carina erfolgt über eine rechte posterlaterale Thorakotomie über den vierten oder fünften Interkostalraum. Die Azygosvene wird geteilt und die Pleura mediastinalis wird geöffnet, um die Luftröhre, die Carina, den rechten und linken Hauptbronchus freizulegen und zu umgeben. Die laterale Dissektion der Luftröhre sollte begrenzt sein, um die Blutversorgung zu erhalten und Verletzungen des N. recurrens laryngeus zu vermeiden. Vor Beginn des Resektions- und Rekonstruktionsverfahrens können unabhängig von der Höhe und der Art der Anastomose verschiedene Freigabemanöver durchgeführt werden, um die Spannung zu verringern: teilung des unteren Lungenbandes, retrograde Mediastinoskopie, hiläre Freisetzung mit U-förmiger Perikardöffnung (Video 1) und Mobilisierung des linken Hauptbronchus durch sanfte stumpfe Dissektion aus dem Aortenbogen und dem umgebenden Gewebe. Eine Larynxfreisetzung ist selten erforderlich (außer bei längerer Beteiligung der Luftröhre) und sollte wegen des Risikos einer möglichen Aspiration vermieden werden.
Bei einer rechten Pneumonektomie wird die Luftröhre mindestens 1 cm oberhalb des Tumors durchtrennt, der linke Hauptbronchus meist einen Ring unterhalb der Carina in gesundes Gewebe eingeschnitten und die Carina entfernt (Video 2). Gefrorener Abschnitt ist zwingend erforderlich, um die Infiltration der Stelle der tracheo-bronchialen Teilung auszuschließen. Zwei Traktionsnähte (2-0 Vicryl; Ethicon, Inc, Somerville, NJ) werden in der mittellateralen Position proximal an der Luftröhre und distal am linken Hauptbronchus fixiert (Video 3). Diese Traktionsnähte werden nach Abschluss der Anastomose zusammengebunden, um die Spannung zu verringern. Die End-to-End-Atemwegsanastomose wird mit dem Zurückziehen des Schlauchs in die Luftröhre begonnen, und der Hochfrequenz-Jet-Beatmungskatheter (HFJV) wird durch den Endotrachealtubus geführt und im linken Hauptbronchus positioniert (Video 4). Eine leichte Flexion des Halses, die es ermöglicht, die obere Luftröhre in das Mediastinum zu ziehen, wird vor Beginn der Anastomose angewendet. Nachdem die Luftröhre und die Bronchien anastomosiert sind, wird der Strahlkatheter zurückgezogen, und der Patient kann durch den Endotrachealtubus beatmet werden, der über der Anastomose verbleibt. Nach diesem Manöver werden drei unterbrochene 3-0 Polyglaktinstiche (Vicryl; Ethicon, Inc, Somerville, NJ) auf der tiefsten Stelle in Höhe des linken Membran–Knorpel-Winkels platziert und mit den Knoten außerhalb des Lumens verbunden (Video 5). Mehrere unterbrochene 3-0 Polyglaktinstiche werden dann im verbleibenden Teil der Anastomose, etwa 2 bis 3 mm voneinander entfernt, platziert und gebunden, nachdem alle platziert wurden, um Größenabweichungen zu korrigieren (Video 6). Die am membranösen Teil angebrachten Stiche sind am Ende gebunden, um Zugkraft und mögliche Risse zu vermeiden (Video 7).
Wenn die Nahtlinien fertiggestellt und auf Luftleckage geprüft sind, kann die Anastomose mit einem umlaufenden Lappen aus lebensfähigem Gewebe (z. perikard, Perikardfettpolster, Thymusgewebe, Interkostalmuskel oder parietaler Pleuralappen) zum Zwecke der Stützung.
Am Ende des Eingriffs wird die Anastomose mittels Bronchoskopie überprüft und Sekrete aus den Atemwegen entfernt. Der Patient kann im Operationssaal extubiert werden.
Isolierte Carinale Resektion
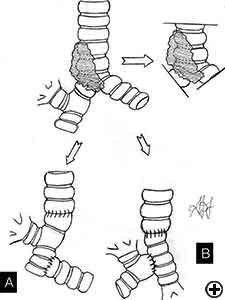
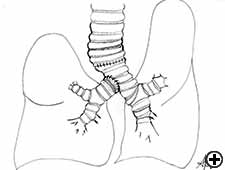
Bei isolierter carinaler Resektion und Rekonstruktion, anwendbar bei zentral gelegenen, niedriggradigen und kleinen Tumoren (Video 8), können die rechten und linken Hauptbronchien medial vernäht werden, um eine neue Carina zu erzeugen, die anschließend an die distale Luftröhre anastomosiert wird (Abbildung 2C und Video 9). Eine weniger verbreitete Technik sieht die Resektion der Carina vor, gefolgt von einer End-to-End-Anastomose zwischen dem linken Hauptbronchus und der Luftröhre, gefolgt von einer Anastomose des rechten Hauptbronchus an der lateralen, knorpeligen Wand der Luftröhre, wobei darauf zu achten ist mindestens 2 cm über der ersten Anastomose bleiben (Abbildung 6). Wenn eine fortgeschrittenere Trachealbeteiligung vorliegt, können zwei alternative Techniken verwendet werden, um übermäßige Spannungen zu vermeiden: eine End-to-End-Anastomose zwischen dem rechten Hauptbronchus und der Luftröhre, gefolgt von einer Anastomose des linken Hauptbronchus an der lateralen, knorpeligen Wand des Bronchus intermedius oder einer End-to-End-Anastomose zwischen dem linken Hauptbronchus und der Luftröhre, gefolgt von einer Anastomose des rechten Hauptbronchus an der lateralen, knorpeligen Wand des linken Hauptbronchus (Abbildung 7). In allen Fällen ist eine breite Hilusauslösung erforderlich, um die Spannung an den Anastomosen zu verringern.
Linke Trachealhülsenpneumonektomie
Die linke Trachealhülsenpneumonektomie ist eine seltene Operation in der chirurgischen Serie, und viele Kontroversen darüber, welcher der bessere chirurgische Ansatz ist. Eine ein- oder zweistufige Operation kann geplant werden; Der einstufige Ansatz wird durch eine Clamshell-Inzision oder eine mediane Sternotomie mit oder ohne anteriore linke Thorakotomie durchgeführt . Das Verfahren wird mit der Exposition der unteren Luftröhre und der Carina durch den Transperikardweg fortgesetzt. Nach linker Pneumonektomie und Karinalresektion Die Anastomose zwischen der unteren Luftröhre und dem rechten Hauptbronchus wird auf die gleiche Weise wie die standardmäßige Pneumonektomie des rechten Ärmels abgeschlossen (Video 10). Das zweistufige Verfahren kann auf verschiedene Arten durchgeführt werden: standardmäßige linke Pneumonektomie durch linke Thorakotomie, gefolgt von einer karinalen Resektion und Anastomose zwischen Luftröhre und rechtem Hauptbronchus mit einem standardmäßigen rechtsseitigen Ansatz; karinale Resektion und Rekonstruktion durch eine rechte Thorakotomie, gefolgt von einer minimalinvasiven, videogestützten linken Pneumonektomie .
Lobektomie der Trachealhülse
Die Lobektomie der Trachealhülse ist eine anspruchsvolle Operation, die normalerweise zur Behandlung von Neoplasmen erforderlich ist, die die Luftröhre oder die Carina und den proximalen rechten Hauptbronchus betreffen, der sich bis zum Ursprung des rechten oberen Bronchus erstreckt (Abbildung 8). Bei Kontraindikation für die Hülsenpneumonektomie oder bei geringgradigem Neoplasma können die Carina, der rechte Hauptbronchus und der rechte Oberlappen entfernt werden. Die Rekonstruktion besteht aus einer End-to-End-Anastomose des linken Hauptbronchus zur Luftröhre und der Schaffung einer sekundären End-to-Side-Anastomose des Bronchus intermedius entweder zur Luftröhre (Abbildung 9) oder häufiger zum linken Hauptbronchus (Abbildung 10), weil Das Anheben des Bronchus intermedius Zur Seite der Luftröhre führt häufig zu übermäßiger Spannung mit hohem Fistel- oder Stenoserisiko.
Die Rekonstruktion der Atemwege beginnt mit einer End-to-End-Anastomose zwischen dem linken Hauptbronchus und der Luftröhre ähnlich der Hülsenpneumonektomie (Video 11). Zwei gestielte Lappen des hinteren Perikards (über dem linken Vorhof und hinter dem SVC) werden mobilisiert und einer wird verwendet, um die primäre Anastomose abzudecken (Video 12).
Für die Anastomose des Bronchus intermedius an der Luftröhre wird ein Fenster in der Luftröhre (Video 13) oder im linken Hauptbronchus geschaffen; Diese Öffnung sollte vollständig innerhalb des knorpeligen Teils und auch großzügig sein (um Malazien und Stenosen zu vermeiden), wobei mindestens 2 Knorpelringe entfernt werden müssen. Im Falle einer Trachealrekonstruktion muss das Fenster mindestens 2 cm über der primären Anastomose durchgeführt werden, um eine Nekrose des dazwischenliegenden Teils der Luftröhre zu vermeiden. Die End-to-Side-Anastomose wird mit einzelnen Stichen ausgehend vom knorpeligen Teil durchgeführt (Video 14); Dann wird der zweite Perikardlappen geführt, um die Anastomose zu umgeben (Video 15). Die bronchoskopische Beurteilung der Anastomosen ist obligatorisch, um die korrekte Heilung zu verfolgen (Video 16).
Assoziierte Resektion und Rekonstruktion der oberen Hohlvene
Tumoren, die die Carina oder den rechten Tracheobronchialwinkel betreffen, können die obere Hohlvene (SVC) entweder direkt oder durch extrakapsuläre Infiltration des Knotens betreffen. In diesen Fällen ist ein kombinierter chirurgischer Eingriff obligatorisch und stellt eine herausfordernde Operation dar, da jeder Eingriff neben der technischen Komplexität ein widersprüchliches intraoperatives Flüssigkeitsmanagement erfordert. In den letzten zehn Jahren Einige Autoren demonstrierten die Machbarkeit einer teilweisen oder vollständigen Resektion von SVC in Verbindung mit einer Hülsenpneumonektomie mit akzeptablen Früh- und Langzeitergebnissen bei T4-Tumoren, während die Beteiligung des Mediastinalknotens die Prognose negativ beeinflusste. Wir betrachten die direkte Invasion des SVC durch den Primärtumor nicht als Kontraindikation für die Hülsenpneumonektomie, schließen jedoch Patienten mit SVC-Beteiligung durch metastasierte paratracheale Lymphknoten von der Operation aus.
Der primäre Lungentumor infiltriert normalerweise die laterale Wand des SVC, was in den meisten Fällen eine direkte Naht des SVC oder eine Patch-Rekonstruktion erfordert (Video 17) . Die Indikation für einen vollständigen SVC-Ersatz beschränkt sich auf den Fall einer Infiltration von mehr als 50% des Gefäßumfangs. Die SVC kann in der Regel durch eine Polytetrafluorethylen (PTFE) -Prothese (Video 18), eine heterologe (bovine) Perikardprothese oder einen Schlauch aus autologem Perikard (Abbildung 11) ersetzt werden . Vor dem Klemmen werden intravenöses Natriumheparin 5000 UI, Solumedrol 4 mg und Mannitol 250 ml verabreicht, um Hirnschäden zu vermeiden.



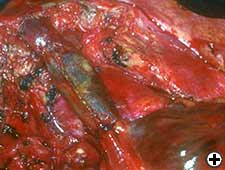
Präferenzkarte
- Flexibles und starres Bronchoskop für die prä-, intra- und postoperative Beurteilung
- Hochfrequenzstrahlbeatmung (HFJV)
- Endotrachealtubus und Geräte für die Querfeldbeatmung
Tipps und Fallstricke
- Führen Sie präoperative starre Bronchoskopie zur genauen Beurteilung der Ausdehnung der endotrachealen Beteiligung.
- Führen Sie eine genaue präoperative klinische und radiologische Bewertung durch.
- Bei malignen Erkrankungen ist eine Mediastinoskopie obligatorisch, um die Lymphknotenbeteiligung, den tracheo-bronchialen Winkel und die extraluminale Ausdehnung des Tumors zu bewerten. Es ermöglicht auch die Dissektion der prätrachealen Ebene, um die Mobilisierung der oberen Atemwege zu verbessern.
- Entwickeln Sie die prätracheale Ebene, ohne die laterale Blutversorgung zu unterbrechen (Devaskularisation vermeiden!).
- Vermeiden Sie eine übermäßige Elektrokauteranwendung bei der peribronchialen Dissektion.
- Vermeiden Sie Anastomosenspannungen durch Mobilisierung und Freisetzung des Hilus (Perikardfreisetzung) und Flexion des Halses am Ende der Operation.
- Führen Sie einen intraoperativen gefrorenen Schnitt der tracheobronchialen Ränder durch.
- Im Falle einer Lobektomie der Trachealhülse sollte sich die in der Seite der Luftröhre oder des Bronchus erzeugte Öffnung vollständig in der Knorpelwand befinden.
- Die Öffnung sollte mindestens 1 cm von der End-to-End-Anastomose entfernt sein, um Devaskularisation und Nekrose zu vermeiden.
- Die umlaufende Umhüllung der Anastomose sollte mit lebensfähigem Gewebe erfolgen.
Ergebnisse
Die gemeldete chirurgische Mortalität liegt zwischen 4% und 16%, mit Morbiditätsraten zwischen 11,3% und 51%. Die häufigsten chirurgischen und postoperativen Komplikationen sind Anastomosenleckagen (von 1,8% bis 25,1%), akutes Atemnotsyndrom (ARDS), kontralaterales Lungenödem, Pneumonie, Empyem, Herniation des Herzens, supraventrikuläre Arrhythmie, rezidivierende Nervenlähmung und Chylothorax.
Die Kurz- und Langzeitergebnisse in der Literatur sind in Tabelle 1 zusammengefasst.
| Autor | Jahr | Anzahl der Patienten | Mortalität (%) | Morbidität (%) | Anastomosenkomplikationen (%) | 5-Jahresüberleben (%) |
|---|---|---|---|---|---|---|
| Mitchell | 2001 | 60 | 15 | 45 | 16,6 | 42 |
| Mezzetti | 2002 | 27 | 7,4 | 15 | 7.4 | 20 |
| Porhanov | 2002 | 231 | 16 | 35.4 | 25.1 | 24.7 |
| Regnard | 2005 | 65 | 7.7 | 51 | 10.7 | 26.5 |
| Macchiarini | 2006 | 50 | 4 | 36 | 16 | 51 |
| Roviaro | 2006 | 53 | 7.5 | 11.3 | 1.8 | 33.4 |
| De Perrot | 2006 | 119 | 7.6 | 47 | 10 | 44 |
| Rea | 2008 | 49 | 6,1 | 28,6 | 4,1 | 27,5 |
Die wichtigsten Faktoren, die das langfristige Ergebnis beeinflussen, sind die Vollständigkeit der Resektion und das Fehlen einer Knotenbeteiligung.In erfahrenen Zentren kann die Resektion von Carina bei hochselektierten Patienten ein sicherer Ansatz sein, mit akzeptabler Morbidität und Mortalität und gutem Langzeitüberleben.
- Abbott OA, et al: Erfahrungen mit der chirurgischen Resektion der menschlichen Carina, Trachealwand und kontralateralen Bronchialwand bei der rechten Totalpneumonektomie. J Thorac Surg 19:906, 1950.
- Gibbon JH, im Gespräch mit Chamberlain M, et al: Bronchogenes Karzinom. Eine aggressive chirurgische Haltung. J Thorac Cardiovasc Surg 38: 727, 1959.
- Mathey J, Binet JP, Galey JJ, Evrard C, Lemoine G, Denis B. Tracheal- und Tracheobronchialresektionen; Technik und Ergebnisse in 20 Fällen. J Thorac Cardiovasc Surg 1966;51:1-13.
- Jensik RJ, Faber LP, Milloy FJ, Goldin MD. Trachealhülsenpneumonektomie bei fortgeschrittenem Lungenkarzinom. Surg Gynecol Obstet 1972;134:231-6.
- Jensk RJ, Faber LP, Kittle CF, Miley RW, Thatcher WC, El-Baz N. Überleben bei Patienten, die sich einer Trachealhülsenpneumonektomie bei bronchogenem Karzinom unterziehen. J Thorac Cardiovasc Surg 1982;84:489-96.
- Deslauriers J, Beaulieu M, McClish A: Pneumonektomie mit Trachealhülse. In: TW (ed): Allgemeine Thoraxchirurgie. 3. Aufl. Philadelphia: Lea & Febiger, 1989, S. 382.In:
- Faber LP. Ergebnisse der chirurgischen Behandlung des Lungenkarzinoms im Stadium III mit carinaler Nähe. Die Rolle der Hülsenlobektomie versus Pneumonektomie und die Rolle der Hülsenpneumonektomie. Surg Clin Nord Am 1987 Oktober;67:1001-14.
- Fujimura S, Kondo T, Imai T, Yamauchi A, Handa M, Okabe T, Nakada T. Prognostische Bewertung der tracheobronchialen Rekonstruktion bei bronchogenem Karzinom. J Thorac Cardiovasc Surg 1985;90:161-6.
- Muscolino G, Valente M, Ravasi G. Anteriore Thorakotomie für die rechte Pneumonektomie und die Rekonstruktion der Karinalis bei Lungenkrebs. Eur J Cardiothorac Surg 1992;6:11-4.
- Dartevelle PG, Macchiarini P, Chapelier AR. 1986: Trachealhülsenpneumonektomie bei bronchogenem Karzinom: Bericht über 55 Fälle. Aktualisiert 1995. Ann Thorac Surg 1995;60:1854-5.Mitchell JD, Mathisen DJ, Wright CD, Wain JC, Donahue DM, Allan JS, Moncure AC, Grillo HC. Resektion bei bronchogenem Karzinom mit Beteiligung der Carina: Langzeitergebnisse und Auswirkung des Knotenstatus auf das Ergebnis. J Thorac Cardiovasc Surg 2001;121:465-71.
- Roviaro GC, Varoli F, Rebuffat C, Scalambra SM, Vergani C, Sibilla E, Palmarini L, Pezzuoli G. Trachealhülsenpneumonektomie bei bronchogenem Karzinom. J Thorac Cardiovasc Surg 1994;107:13-8.
- Mezzetti M, Panigalli T, Giuliani L, Raveglia F, Lo Giudice F, Meda S. Persönliche Erfahrung in Lungenkrebs Hülse Lobektomie und Hülse Pneumonektomie. Ann Thorac Surg 2002;73:1736-9.
- Lanuti M, Mathisen DJ. Karinalresektion. Thorac Surg Clin 2004;14:199-209. Bewertung.Mitchell JD, Mathisen DJ, Wright CD, Wain JC, Donahue DM, Moncure AC, Grillo HC. Klinische Erfahrung mit Carinalresektion. J Thorac Cardiovasc Surg 1999;117:39-52.
- Porhanov VA, Poliakov IST, Selvaschuk AP, Grechishkin AI, Sitnik SD, Nikolaev IF, Efimtsev JP, Marchenko LG. Indikationen und Ergebnisse der Sleeve carinal Resektion. Eur J Cardiothorac Surg 2002;22:685-94.
- Regnard JF, Perrotin C, Giovannetti R, Schüssler O, Petino A, Spaggiari L, Alifano M, Magdeleinat P. Resektion bei Tumoren mit Netzhautbeteiligung: technische Aspekte, Ergebnisse und prognostische Faktoren. Ann Thorac Surg 2005;80:1841-6.
- Altmayer M, Go T, Walles T, Schulze K, Wildfang I, Haverich A, Hardin M. und der Interdisciplinary Intrathoracic Tumor Task Force Hannover. Technische Innovationen der Carinalresektion bei kleinzelligem Lungenkrebs. Ann Thorac Surg 2006;82:1989-97.
- Roviaro G, Vergani C, Maciocco M, Varoli F, Francese M, Despini L. Pneumonektomie der Trachealhülse: Langzeitergebnis. Lungenkrebs 2006;52: 105-10.
- de Perrot M, Fadel E, Mercier O, Mussot S, Chapelier A, Dartevelle P. Langzeitergebnisse nach Karzinomresektion bei Karzinomen: Übersteigt der Nutzen das Risiko? J Thorac Cardiovasc Surg 2006;131:81-9.
- Gilbert A, Deslauriers J, McClish A, Piraux M. Trachealhülsenpneumonektomie bei Karzinomen des proximalen linken Hauptbronchus. Can J Surg 1984;27:583-5.
- Deslauriers J, Jacques J: Pneumonektomie der Hülse. Brust Surg Clin Norden Am 5:297, 1995.
- Watanabe Y. Pneumonektomie der Trachealhülse. In: TW (ed): Allgemeine Thoraxchirurgie. 6. Auflage. 2005 Lippincott Williams & Wilkins S. 486-95.
- Tse DG, Vadehra N, Iancu L. Pneumonektomie der linken Trachealhülse: Ein kombinierter Ansatz. J Thorac Cardiovasc Surg 2005;129:454-5.
- Spaggiari L, Magdeleinat P, Kondo H, Thomas P, Leon ME, Rollet G, Regnard JF, Tsuchiya R, Pastorino U. Ergebnisse der Resektion der oberen Hohlvene bei Lungenkrebs. Analyse prognostischer Faktoren. Lungenkrebs 2004; 44: 339-46.
- Spaggiari L, Pastorino U. Kombinierte Trachealhülsen- und Superior-Vena-Cava-Resektionen bei nicht-kleinzelligem Lungenkrebs. Ann Thorac Surg 2000; 70:1172-5.
- Keshavjee S, Darling G, Ginsberg R, Johnston M, Pierre A, Waddell TK. 15 Jahre Single Center Erfahrung mit chirurgischer Resektion der oberen Hohlvene bei kleinzelligem Lungenkrebs. Lungenkrebs 2004; 45: 357-63.
- Rea F, Marulli G, Sartori F. Ersatz der oberen Hohlvene bei Lungenkrebs mit einer heterologen (Rinder-) Prothese: vorläufige Ergebnisse. J Thorac Cardiovasc Surg 2007; 133:592.
- Thomas P, Magnan PE, Moulin G, Giudicelli R, Fuentes P. Erweiterte Operation bei Lungenkrebs, der in die obere Hohlvene eindringt. Eur J Cardiothorac Surg 1994; 8:177-82.
- Spaggiari L, Galetta D, Veronesi G, Leo F, Gasparri R, Petrella F, Borri A, Pelosi G, Venturino M. Ersatz der oberen Hohlvene bei Lungenkrebs mit einer heterologen (Rinder-) Prothese: vorläufige Ergebnisse. J Thorac Cardiovasc Surg 2006;131:490-1.
- Rea F, Marulli G, Schiavon M, Zuin A, Hamad AM, Feltracco P, Sartori F. Trachealhülsenpneumonektomie bei nicht kleinzelligem Lungenkrebs (NSCLC): Kurz- und Langzeitergebnisse in einer einzigen Institution. Lungenkrebs 2008;61: 202-8.
