Patientenpräsentation
Der Patient ist ein dünner, 40-jähriger Raucher, der sich in der Notaufnahme über Brustbeschwerden und Taubheitsgefühl beschwerte. Er bemerkte eine neue Masse an seiner linken Brustwand, die in den letzten 3 Monaten allmählich größer geworden war. In jüngerer Zeit hatte er eine Parästhesie in der Haut über der Masse entwickelt und den Bewegungsumfang seiner linken Schulter aufgrund von Engegefühl in der Brust verringert. Der Patient hat eine Vorgeschichte von Alkoholismus und schlechtem Gebiss, einschließlich wiederkehrender Zahnabszesse, von denen der jüngste zwei Monate alt war und sich spontan entleerte. Er gibt an, dass er im vergangenen Jahr einen trockenen, unproduktiven Husten hatte. Er berichtet über eine aktuelle 15-20 Pfund. gewichtsverlust und eine 4-wöchige Geschichte von Nachtschweiß. Seine medizinische und chirurgische Vorgeschichte ist ansonsten unauffällig, außer bei Asthma im Kindesalter. Zusätzliche Überprüfung der Systeme war nicht aufschlussreich.
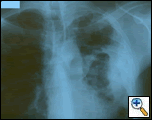
Abbildung 1: PA Brust Film zeigt eine linke Pleura-basierte Masse mit Pleura Verdickung und Oberlappen Vernarbung.
Bei der körperlichen Untersuchung war der Patient afebril mit stabilen Vitalfunktionen. Er war ein dünner Mann, der älter als sein angegebenes Alter erschien. Die Kopf-Hals-Untersuchung ergab ein schlechtes Gebiss ohne tastbare zervikale oder supraklavikuläre Lymphadenopathie. Es gab eine linke Brustwandmasse von ungefähr 6 cm Durchmesser, die die linke Brustwarze umgab, die fest, nicht beweglich und nicht palpationsempfindlich war. Es wurden keine Hautverfärbungen, Erytheme, Fluktuationen oder Drainagen festgestellt. Der Patient hatte volle passive Bewegungsfreiheit seiner linken Schulter. Die Lungenuntersuchung war bilateral ohne Rasseln, Ronchi oder signifikantes Keuchen klar. Sein Herz-Kreislauf-und Herz-Kreislauf-Untersuchung war ohne grobe Anomalie. Seine Chemielaborwerte lagen im normalen Bereich. Der Patient hat eine Leukozytenzahl von 9.800, ein normales Differential, und seine HIV-Serologien waren negativ.
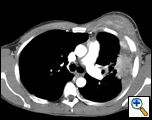
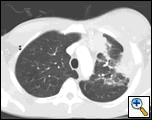
PA und lateraler Brustfilm zeigten eine fleckige Konsolidierung der linken Lunge mit einer großen Pleuramasse, einer linken apikalen Pleuraverdickung und einer Narbenbildung des rechten Oberlappens (Abbildung 1). Der helikale CT-Scan von Brust, Bauch und Becken mit Kontrast zeigt eine große, 10,8 x 4,1 cm große linke Pleuramasse, die sich in die Brustwand und die linke Brust erstreckt (Abbildung 2). Es gab periostale Verdickung und Unregelmäßigkeit der benachbarten Rippen. Es wurden mehrere vergrößerte mediastinale, linke Hilar- und Supraklavikularknoten festgestellt, die größten 1,5 x 2,6 cm im AP-Fenster oder in der Region Station fünf. Es gab eine fleckige Konsolidierung des linken und rechten Oberlappens. Eine MRT des Thorax mit Kontrastmittel wurde erhalten und bestätigte das Vorhandensein einer linken supraklavikulären Adenopathie und einer verstärkenden Masse mit Ausdehnung in die Brustwand unter Einbeziehung der Rippen, Infiltration des Brustmuskels und Ausdehnung in das linke Lungenparenchym. Die wichtigsten Differentialdiagnosen zu diesem Zeitpunkt waren Neoplasien (Sarkom, fortgeschrittener Lungenkrebs, Mesotheliom, Lymphom, Osteosarkom).
 |
 |
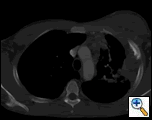 |
| Abbildung 2a: CT-Scan Thorax-Weichteilfenster zeigt eine linke Pleura-basierte Masse, die die Brustwand und die linke Brust infiltriert. | Abbildung 2b: Lungenfenster zeigt dasselbe und hebt auch die mediastinale Lymphadenopathie und die Lungenkonsolidierung hervor. | Abbildung 2c: Knochenfenster zeigt dasselbe und zeigt auch die periostale Reaktion der Rippen. |
Am Krankenbett wurde eine Tru-Cut-Nadelbiopsie durchgeführt, die unspezifische pathologische Befunde ergab, aber eine Wiederholung mit erhöhter Probenahme ergab eine akute und chronische Entzündung mit Granulationsgewebe, das Actinomyces enthielt, bestätigt durch periodische Säureverschiebung (PAS), Gomoris Methamin-Silber (GMS) und modifizierte Gram-Flecken (Abbildung 3). Die Behandlung begann mit intravenösem Penicillin G (4 Millionen Einheiten alle 4 Stunden für einen 6-wöchigen Kurs), gefolgt von oralem Amoxicillin für 6-12 Monate. Ein wiederholter CT-Scan war in 4 Wochen geplant, da Aktinomykose bekanntermaßen bösartiges Gewebe besiedelt. Der Patient, bei drei Monaten Follow-up, war gut von einem pulmonalen Standpunkt und hatte Regression seiner Brustwandmasse.
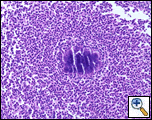 |
 |
| Abbildung 3a: (H&E) Ein neutrophiles Infiltrat umgibt eine Masse von Actinomyceten, die ein Schwefelgranulat bilden. | Abbildung 3b: (GMS) Organismen erscheinen als verzweigte, fadenförmige Bakterien. An der Peripherie des Knotens zeigt sich das sogenannte „Splendore-Hoeppli“ -Phänomen des Clubbings. |
Diskussion
Actinomykose ist eine chronische, eitrige granulomatöse Infektion, die durch Actinomyces-Arten, am häufigsten A. israelii, verursacht wird. Viele Fälle von Aktinomykose sind tatsächlich polymikrobiell und breiten sich durch direkte Ausdehnung in benachbarte Gewebe aus . Der erste Fallbericht beim Menschen war 1857, gefolgt vom ersten Fallbericht der thorakalen Aktinomykose im Jahr 1882 . Die häufigste Darstellung (>50%) der Aktinomykose ist cervicofacial, die üblicherweise als Kiefermasse auftritt, wobei die thorakale Aktinomykose je nach Serie zwischen 15 und 50% der Fälle ausmacht . Die Krankheit tritt in einem Verhältnis von 3: 1 von Männern zu Frauen auf, möglicherweise aufgrund einer schlechteren Mundhygiene und einer höheren Inzidenz von Gesichtstraumata bei Männern . Es gibt auch eine bimodale Altersverteilung im Auftreten: 11-20 und das 4.-5. Lebensjahrzehnt, in das dieser Patient passt . Patienten mit Grunderkrankungen sind anfällig für Infektionen, können jedoch bei ansonsten gesunden Personen auftreten. Interessanterweise scheint es keine Zunahme von Patienten zu geben, die immungeschwächt sind, einschließlich solcher mit HIV, Organtransplantation oder Steroiden . Im Vereinigten Königreich sind Patienten mit COPD, Bronchitis und Alkoholikern für Aktinomykose prädisponiert, während in Japan ein Zusammenhang mit Zahnkaries (19%), Diabetes (13%) und Pyorrhoe alveolaris (6%) besteht . Die häufigste Darstellung der pulmonalen Aktinomykose in Großbritannien ist Husten, Fieber und Brustschmerzen. In einer Überprüfung von 95 Fällen in Japan waren die häufigsten Präsentationen: Hämoptyse (42%), Husten oder Auswurf (37%), Fieber (28%) . Fortgeschrittene oder disseminierte Erkrankungen können mit Gewichtsverlust, Unwohlsein, hohem Fieber und entwässernden Nebenhöhlen einhergehen.
Aktinomykose kann in der Flora des Oropharynx, insbesondere in Zahnbelag, und im GI-Trakt gefunden werden. Daher wurden Aspiration und Aerosolisierung als Mechanismen der pulmonalen Aktinomykose vorgeschlagen . Dieser Mechanismus könnte mit der höheren Inzidenz bei Alkoholikern und bei Patienten mit schlechter Mundhygiene, wie dem hier vorgestellten Patienten, korrelieren. Diese Ätiologie stimmt auch mit dem häufigen Befund einer Beteiligung des Unterlappens und der peripheren Lunge an einer pulmonalen Aktinomykose überein. Jedoch, Andere Ätiologien wie hämatogene Ausbreitung von septischen Embolien durch Gefäßerosion wurden vorgeschlagen, da anscheinend normale Personen an pulmonaler Aktinomykose leiden können und radiologische Anomalien des Oberlappens mit einiger Häufigkeit festgestellt wurden . Insgesamt ist Aktinomykose ziemlich selten und nimmt in Inzidenz und Virulenz ab, möglicherweise aufgrund einer besseren Mundhygiene und einer häufigeren Verwendung von Antibiotika zur Behandlung anderer Erkrankungen .
Die Schwierigkeit bei der Diagnose liegt in der Seltenheit der Krankheit, ihrer radiologischen Ähnlichkeit mit malignen Erkrankungen und der Schwierigkeit, den Organismus zu identifizieren oder zu kultivieren (<50% erfolgreich), da er sehr anspruchsvoll ist und eine spezielle Färbung mit Methaminsilber (GMS) oder modifizierter Gram-Färbung erfordert . Die Beobachtung von „Verzweigungsfilamenten“ reicht nicht aus, um zwischen Besiedlung und Infektion zu unterscheiden, aber das Vorhandensein von „Schwefelgranulaten“, die tatsächlich Kolonien von Aktinomyceten sind, deutet auf eine infektiöse Aktinomykose hin . Laborbefunde sind unspezifisch; Eine leichte Leukozytose und erhöhte Entzündungsmarker einschließlich Erythrozytensedimentationsrate (ESR) und C-reaktives Protein (CRP) können beobachtet werden . Häufige radiologische Befunde einer thorakalen Aktinomykose sind wellenförmige Periostitis, Lungenfibrose, Kavitation und Pleuraverdickung sowie pulmonale Osteoarthropathie . Viele dieser Merkmale wurden im aktuellen Fall radiologisch gesehen und können mit Malignität verwechselt werden. Ein normaler Bronchus, der in einer Massenläsion gesehen wird, kann hilfreich sein, um Aktinomykose von Malignität zu unterscheiden, da ein normaler Bronchus fast nie mit einem großen Tumor gesehen wird . Die Feinnadelaspiration (FNA) oder die Tru-Cut-Biopsie kann zur Gewebediagnose verwendet werden, weist jedoch eine hohe falsch-negative Rate auf, wie die Schwierigkeit zeigt, im aktuellen Fall eine ausreichende Probe zu erhalten. Video Assisted Thoracoscopy (VATS) kann besonders nützlich für die Diagnose von peripheren Lungen- oder Thorax-Aktinomykose sein . Es bietet die Vorteile der direkten Visualisierung und die Möglichkeit, größere Gewebeproben zu entnehmen . Leider werden die meisten Diagnosen der thorakalen oder pulmonalen Aktinomykose immer noch bei der Thorakotomie gestellt, darunter über die Hälfte der Fälle in Japan und Taiwan .Die Erstlinienbehandlung für Aktinomykose ist medizinisch mit verlängerten Kursen von intravenösem Penicillin für 2-6 Wochen, gefolgt von oralem Penicillin oder Amoxicillin für 6-12 Monate. Doxycyclin kann als Ersatz bei Penicillin-allergischen Patienten verwendet werden. Chirurgie spielt eine Rolle bei der Behandlung von Komplikationen der Aktinomykose, einschließlich Abszess, Empyem, Fistel und Hämoptyse. Hämoptyse aufgrund von Aktinomykose wurde festgestellt, dass eine 36.4% ige Rate der erneuten Blutung innerhalb von sechs Monaten nach Entlassung aus dem Krankenhaus für Patienten, die medizinisch behandelt wurden, und eine 50% ige Mortalität bei den Patienten, die erneut bluten . Eine frühzeitige Behandlung führt zu einem hervorragenden Ergebnis mit geringer Mortalität, aber insgesamt hat die pulmonale Aktinomykose eine schlechtere Prognose als die Krankheit an anderen Orten .
